Liebe Patientinnen und Patienten, liebe Kolleginnen und Kollegen, liebe Besucherinnen und Besucher,
auf den folgenden Seiten möchten wir Ihnen das Leistungsspektrum des Endoprothetik-Zentrums darstellen und weiterführende Informationen zu wichtigen Krankheitsbildern zur Verfügung stellen, die einen Gelenkersatz notwendig machen können.
Die Ursachen für die Entstehung eines Gelenkverschleißes, auch Arthrose genannt, sind vielfältig. Mögliche Ursachen sind entzündliche Gelenkserkrankungen (zum Beispiel rheumatoide Arthritis), aber auch angeborene Fehlstellungen oder Fehlbildungen sowie krankhafte Veränderungen der Gelenkspartner aufgrund von stattgehabten knöchernen Verletzungen (Frakturen). Nicht immer ist es möglich eine Ursache für die Entstehung des Gelenkverschleißes zu definieren. Im Rahmen des Gelenkverschleißes kommt entsteht eine Abnutzung bis hin zum vollständigen Verlust der Knorpelschichten von Gelenkpfanne und/oder Hüftkopf. Neben dem Verlust von Knorpelgewebe entwickelt sich auch an allen anderen Gelenksstrukturen krankhaften Veränderungen im Rahmen des Gelenkverschleißes. So entsteht eine Verdichtung des direkt unter dem Knorpel gelegenen Knochens, eine Veränderung der Kapselbandstrukturen, Änderung der Muskelfunktionen und auch krankhaften Veränderungen der Gelenkflüssigkeit.
Das Ergebnis all dieser Veränderungen ist ein schmerzhaftes, bewegungseingeschränktes Gelenk mit im Röntgenbild sichtbarer deutlicher Deformierung. Diese äußert sich in den wie oben beschriebenen Veränderungen der Knochendichte, aber auch in der Ausbildung von knöchernen Anbauten um das Gelenk, Zystenbildung im Knochen sowie einer Verschmälerung des Gelenkspaltes.
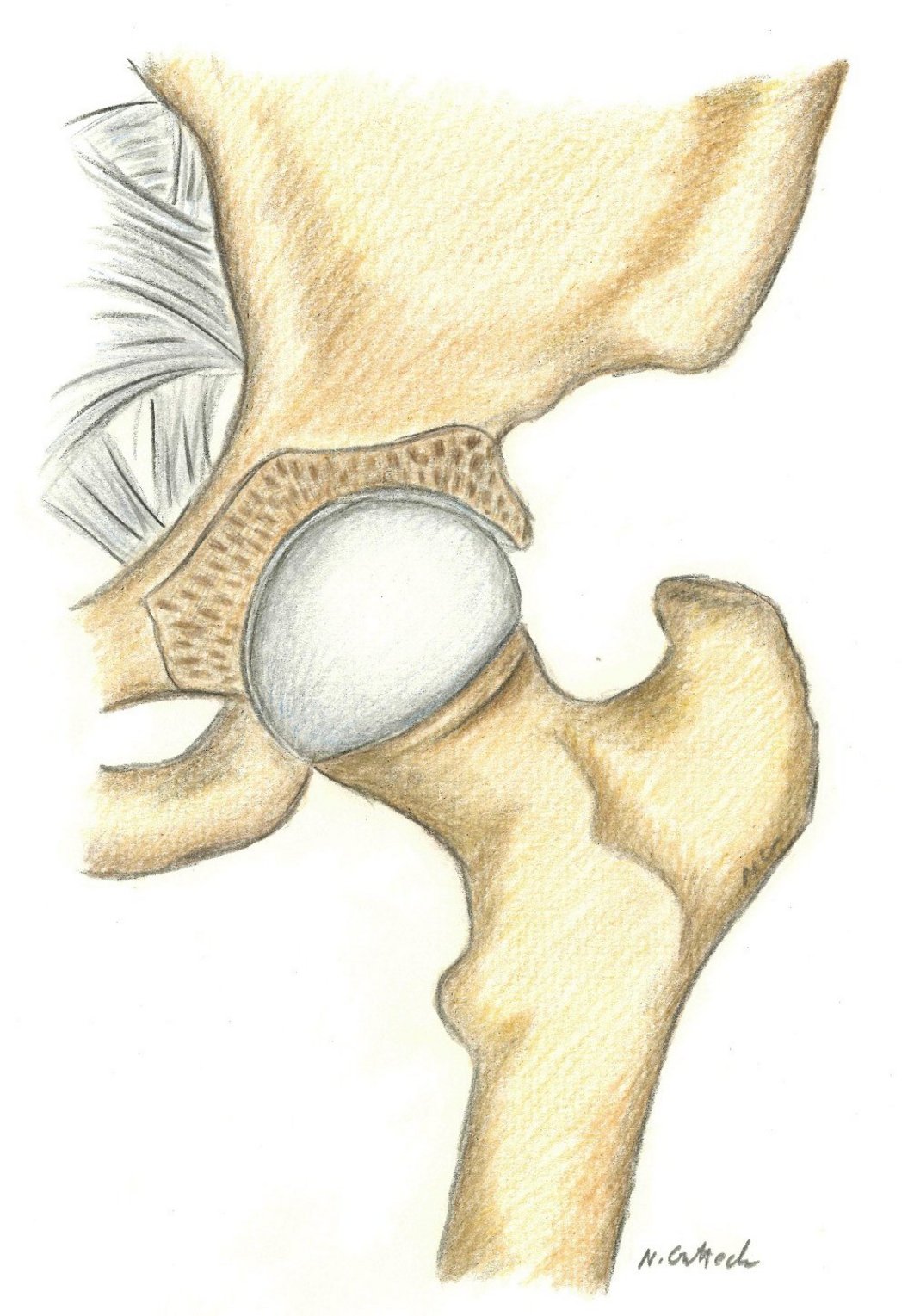
Das Hüftgelenk besteht aus einer Hüftgelenkspfanne, die Teil unseres Beckens ist, und einem Hüftkopf, welcher mit dem sich daran anschließenden Schenkelhals zum Oberschenkelknochen gehört. Der Hüftkopf und die Hüftgelenkspfanne sind mit einer Knorpelschicht bedeckt, welche gemeinsam mit der Gelenkflüssigkeit ein nahezu reibungsfreies Gleiten der beiden Gelenkpartner zueinander ermöglichen. Aufgrund seiner Kugelform und auch der anatomischen Form der Hüftgelenkspfanne besitzt das Hüftgelenk einen sehr großen Bewegungsumfang. Die Stabilität des Hüftgelenks selbst, wird durch eine, das Gelenk umschließende, Hüftgelenkskapsel, zahlreiche Bandstrukturen und auch Muskulatur, welche das Hüftgelenk übergreift, stabilisiert.
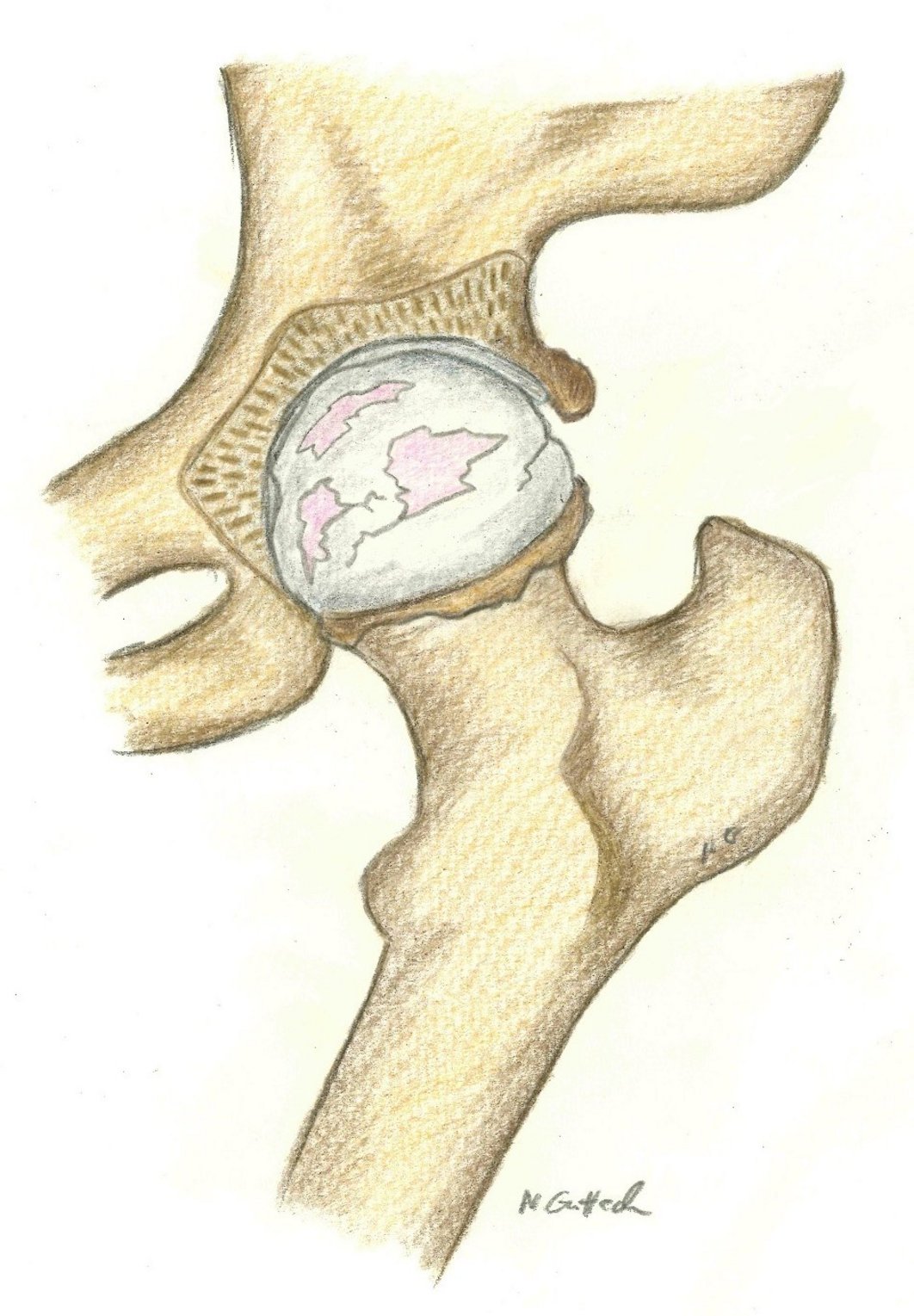
Sind die vorstehend beschriebenen krankhaften Veränderungen des Hüftgelenkes soweit fortgeschritten, das hier das Knorpelgewebe nahezu oder vollständig aufgebraucht ist, kommt es regelhaft zu einer deutlichen Beschwerdezunahme des betroffenen Patienten. Gleichzeitig sind funktionelle Einschränkungen des Hüftgelenkes zu beobachten. Liegt diese Trias (fortgeschrittene krankhafte Veränderung des Hüftgelenkes im Röntgenbild sichtbar, schmerzbedingt eingeschränkte Lebensqualität des Patienten, Bewegungseinschränkung des Hüftgelenkes) trotz nichtoperativer Maßnahmen vor, besteht aus medizinischer Sicht die Notwendigkeit der endoprothetischen Versorgung. Ziel hierbei ist die Beschwerdefreiheit des Patienten sowie die Wiederherstellung der optimalen Beweglichkeit des Hüftgelenkes in Kombination mit korrekt sitzenden Implantaten. Eine unter Umständen bestehende Beinlängendifferenz sollte durch den operativen Eingriff annähernd ausgeglichen werden.
Die Entscheidung, ob und wann ein Kunstgelenk implantiert wird, ist eine gemeinschaftliche Entscheidung des betroffenen Patienten und seinem behandelnden Arzt.
Ein künstliches Hüftgelenk besteht in der Regel aus vier Teilen. Zwei davon werden direkt in den Knochen verankert. Hierbei handelt es sich um eine Hüftgelenkspfanne, die nach entsprechender Vorbereitung des Knochenbettes in die bereits bestehende Hüftgelenkpfanne eingebracht wird. Das zweite wesentliche Teil der Hüftendoprothese ist der sogenannte Prothesenschaft, welcher im Oberschenkelknochen verankert wird. Die Verankerung des Prothesenschaftes und der Hüftgelenkspfanne kann durch Verklemmen der Metallteile im Knochen, mit daraus später resultierendem Anwachsen des Knochens an die Implantatoberfläche, gewährleistet werden, andererseits ist auch eine Verankerung dieser Teile durch die Nutzung eines Knochenzementes möglich. In die verankerte Hüftgelenkspfanne wird eine Gleitfläche eingebracht. Diese besteht aus Kunststoff (Polyethylen) oder aus Keramik. Auf den im Oberschenkel befindlichen Prothesenschaft wird eine Kugel aufgesetzt, welche aus Keramik oder metallischen Werkstoffen bestehen kann. Diese Kugel gleitet dann in dem Einsatz der Hüftgelenkspfanne.
Es existiert eine Vielzahl von verschiedenen Prothesentypen. Für die einzelnen Modelle gibt es jeweils zahlreiche unterschiedliche Größen. Die Wahl der Endoprothese ist eine individuelle Entscheidung, welche in Abhängigkeit der Knochenbeschaffenheit, des Körpergewichts, den körperlichen Aktivitäten des Patienten, aber auch von den zum Zeitpunkt der Operation bestehenden Nebenerkrankungen abhängig ist. Vor der Operation legt der behandelnde Arzt unter Berücksichtigung spezieller Röntgenbildaufnahmen und der oben genannten Kriterien die Implantate und deren Verankerung im Knochen (zementiert oder zementfrei) fest. Gleichzeitig wird anhand der vorliegenden Röntgenbilder vor der Operation die genaue Position der Implantate im Knochen und die daraus resultierenden Veränderungen (zum Beispiel der Beinlänge) simuliert. Diese vor der Operation durchgeführte Planung ist die Grundlage für eine später durchgeführte erfolgreiche Operation.
Die Lebensdauer des Kunstgelenkes ist von einer Vielzahl von Faktoren abhängig. Beeinflusst wird diese unter anderem durch die Verankerungstechnik, durch die verwendeten Materialen, durch die körperliche Beanspruchung und die Knochenbeschaffenheit. Nachfolgend werden nun verschiedene Arten von Implantaten beschrieben.
Es gibt zahlreiche Modelle von Schaftimplantaten für das Hüftgelenk. Diese werden grundsätzlich in Kurzschaftprothesen, anatomisch geformte Schäfte und Geradschaftprothesen unterteilt.

Kurzschaftprothesen zeichnen sich durch eine reduzierte Schaftlänge aus. Der wesentliche Unterschied zu den anderen Schaftimplantaten ist jedoch die zementfreie Verankerung dieser Implantate sehr weit im oberen Anteil des Oberschenkelknochens. Aufgrund dieser Verankerung wird der dort vorhandene Knochen stabilisiert und steht auch später für eventuell notwendige Revisionsoperationen zur Verankerung neuer Prothesenschäfte zur Verfügung. Ein weiterer Vorteil von Kurzschaftprothesen ist ihre gebogene Form, welche eine Implantation durch sogenannte minimalinvasive Zugangswege vereinfacht. Alle Kurzschaftprothesen werden zementfrei im Knochen verankert.

Anatomisch geformte Hüftprothesenschäfte haben im Vergleich zu Kurzschaftprothesen eine verlängerte zementfreien Verankerungsstrecke im Knochen, gehen aber mit einem erhöhten Knochenverlust im oberen Anteil des Oberschenkelknochens einher. Anatomisch geformte Prothesen werden ebenfalls zementfrei im Knochen verankert.

Geradschaftprothesen haben eine längere Form und verankern zementfrei im unteren Drittel des Prothesenanteils im Oberschenkelknochen. Auch sie gehen mit einem erhöhten Knochenabbau im oberen Anteil des Oberschenkelknochens einher. Verschiedene Modelle von Geradschaftprothesen stehen auch in einer zu zementierenden Variante zur Verfügung. Knochenzement ermöglicht eine langstreckige Verankerung des Implantates im Knochen. Im Falle einer notwendigen Wechseloperation ist jedoch eine aufwändige, teils knochenzerstörende Entfernung des Zementes erforderlich.
Alle hier genannten Schaftimplantate bieten die Möglichkeit, auf dem sogenannten Prothesenhals Prothesenköpfe aus Keramik oder Metall mit unterschiedlichen Durchmessern aufzusetzen. In Kombination mit der ersetzten Hüftgelenkspfanne besteht somit die Möglichkeit der Herstellung unterschiedlicher Gleitpaarungen im Hüftgelenk. Diese besitzen unterschiedliche Vor- und Nachteile in Bezug auf Abnutzung, Haltbarkeit und Bruchfestigkeit.
Unabhängig vom gewählten Implantat ist das künstliche Hüftgelenk primär stabil, so dass Sie es sofort nach der Operation mit vollem Körpergewicht belasten können. Die Benutzung von Unterarmstützen direkt nach der Operation ist erforderlich, um das Gehen zu unterstützen und sicherer zu gestalten. Sobald Sie nach der Operation über ein sicheres Gangbild auch auf unebenem Boden bzw. beim Treppen steigen verfügen, können Sie auf die Benutzung der Unterarmstützen ganz verzichten.
Die Implantation eines künstlichen Hüftgelenkes kann unabhängig vom gewählten Implantat mittels minimalinvasiver Technik erfolgen. Dieses Operationsverfahren beruht neben einer sehr kleinen Hautinzision vor allem auf einer weitest gehenden Schonung der gelenkumgebende Weichteile - vor allem der Muskulatur. Dies führt nach der Operation zu einer schnelleren Abnahme der Beschwerden, rascheren Mobilisation und Verkürzung der Rehabilitation. Dieses Verfahren kann jedoch nicht bei jedem Patienten Anwendung finden. Wir beraten hierzu gern individuell und persönlich.
Nach der Operation beginnt die Phase der Rehabilitation, welche der raschen Wiedererlangung der eigenständigen Mobilität und die Rückkehr in das gewohnte private und berufliche Umfeld ermöglicht. Dieser Prozess beginnt unmittelbar nach der Operation während des stationären Aufenthaltes und wird dann nach der Entlassung aus dem Krankenhaus in der Regel als ambulante oder stationäre Rehabilitation (auch Anschlussheilbehandlung genannt) fortgesetzt.
Wir unterstützen und beraten Sie gern bei der entsprechenden Antragstellung.
Berufstätige Patienten können damit rechnen, dass sie nach ca. 2 - 3 Monaten wieder voll arbeitsfähig sind. Gleiches gilt für die Aufnahme von sportlichen Freizeitaktivitäten. In Vorbereitung auf die Operation kann abgeklärt werden, welche beruflichen Tätigkeiten bzw. welcher Sport nach der Implantation eines Gelenkersatzes für Sie zu empfehlen ist.
Das Kniegelenk ist neben dem Hüftgelenk eines der größten Gelenke des menschlichen Körpers und ein kompliziert aufgebautes.
Das Kniegelenk besteht aus drei Teilgelenken. Den Hauptteil des Kniegelenkes bildet die lasttragende und die Kniegelenksbeweglichkeit ermöglichende gelenkige Verbindung zwischen Ober- und Unterschenkelknochen. Dabei wird ein innerer und äußerer Gelenkbereich abgegrenzt. Diese beiden Gelenkbereiche sind auch durch das Vorhandensein von jeweils einem Meniskus charakterisiert.
Den dritten Teil bildet die gelenkige Verbindung zwischen Oberschenkelknochen und Kniescheibe. Über die Kniescheibe wird der Zug des Oberschenkelmuskels auf den Unterschenkel übertragen und damit das Kniegelenk gestreckt.
Beim Beugen und Strecken des Kniegelenkes tritt eine komplizierte Roll-Gleit-Bewegung zwischen den Gelenkanteilen des Ober- und Unterschenkelknochen einerseits und andererseits eine Gleitbewegung in dem Gelenk zwischen Kniescheibe und Oberschenkelknochen auf. Alle Gelenkpartner sind mit einer Knorpelschicht bedeckt, so dass diese gemeinsam mit der Gelenkflüssigkeit ein nahezu reibungsfreies Gleiten der Gelenkpartner zueinander ermöglichen. Die Stabilität des Kniegelenkes wird durch einen komplexen Bandapparat, der aus einem inneren und äußeren Seitenband, dem hinteren und vorderen Kreuzband sowie der stabilen hinteren Gelenkkapsel besteht, gewährleistet. Die Bewegung des Kniegelenkes wird durch über das Kniegelenk ziehende Sehnen durch Muskelzug an der Vorder- und Hinterseite des Oberschenkels umgesetzt.
Ein künstliches Kniegelenk besteht ebenso wie das natürliche Gelenk in der Regel aus drei Teilen. Zwei davon werden direkt im Knochen verankert. Hierbei handelt es sich um die Oberschenkel-Komponente und ein Implantat für den Unterschenkel (Schienbein), die nach entsprechender Vorbereitung und Zurichtung des Knochens implantiert werden. Die Verankerung der Implantate kann durch Verklemmen der Metallteile im Knochen, mit daraus später resultierendem Anwachsen des Knochens an die Implantatoberfläche, gewährleistet werden. Andererseits ist auch eine Verankerung dieser Teile durch die Nutzung eines Knochenzementes möglich. Weltweit betrachtet werden etwa 96% der Knietotalendoprothesen zementiert, also mit Knochenzement verankert, weil sich diese Implantationstechnik als die sicherste erwiesen hat, die kaum Nachteile gegenüber der zementfreien Verankerung aufweist. Hier besteht ein Unterschied zur Hüftendoprothetik.
Mit dem Unterschenkelteil wird eine Kunststoffgleitfläche (Polyethylen-Inlay) verbunden, sodass das Oberschenkelimplantat reibungsarm auf der Kunststoffgleitfläche gleitet.
Bei Bedarf und nicht regelhaft kann zusätzlich noch ein Ersatz der Kniescheibenrückfläche erfolgen. Hier wird nach entsprechender Vorbereitung eine Kunststoffscheibe (Polyethylen) auf die Kniescheibenrückfläche aufgebracht.
Unterschieden werden muss zwischen der Erstimplantation und einer Wechseloperation.
Bei der Erstimplantation stehen grundsätzlich die folgenden Prothesentypen zur Verfügung:
- bikondyläre Knieendoprothesen = Knietotalendoprothese (Standardimplantat)
- unikondyläre Knieendoprothese = wenn nur der innere oder selten nur der äußere Gelenkanteil ersetzt werden soll
- patellofemoraler Ersatz (PFJ) = Ersatz des Gelenkes zwischen Oberschenkelknochen und Kniescheibe (selten eingesetzt)
Der Einsatz des jeweiligen Implantats wird im Vorgespräch ausführlich besprochen. In der Regel ist die Implantation einer sogenannten bikondylären Oberflächenersatzprothese erforderlich, weil der Gelenkverschleiß den inneren und äußeren Gelenkanteil zwischen Oberschenkel- und Unterschenkelknochen betrifft.
In anderen Fällen kann der Ersatz nur eines Gelenkanteiles (unikondyläre Knieprothese) angezeigt und sinnvoll sein, wobei hier weitere Betrachtungen unter anderem zum Zustand der Kreuzbänder angestellt werden müssen.
Bikondyläre und unikondyläre Knieendoprothese können auch als sogenannte patientenindividuelen Implantate im Rahmen eines CAD/CAM- Verfahrens hergestellt werden.
Sehr selten, zum Beispiel nach einem Kniescheibenbruch oder einer angeborenen Kniescheibenfehlform, wird der isolierte Ersatz des Gelenkes zwischen Kniescheibe und Oberschenkelknochen erforderlich.
Unter den genannten Prothesenformen existieren vielfältige Designvarianten mit unterschiedlichen biomechanischen Konzepten.
Vereinfacht betrachtet kann festgestellt werden, dass keine der Designvarianten entscheidende Vorteile so auf sich vereint, sodass von einer Prothese der Wahl oder der idealen Knieprothese gesprochen werden könnte.
Zusammengefasst ist die Wahl der Endoprothese eine individuelle Entscheidung, welche in Abhängigkeit der Gelenkzerstörung, der Knochenbeschaffenheit, des Körpergewichts, den körperlichen Aktivitäten des Patienten, aber auch von den zum Zeitpunkt der Operation bestehenden Nebenerkrankungen abhängig ist.
Vor der Operation trifft der behandelnde Arzt unter Berücksichtigung spezieller Röntgenbildaufnahmen und der oben genannten Kriterien die Auswahl der Implantate und deren Verankerung im Knochen (zementiert oder zementfrei). Gleichzeitig wird anhand der vorliegenden Röntgenbilder vor der Operation die genaue Position der Implantate im Knochen geplant und die daraus resultierenden Veränderungen (zum Beispiel der Beinachse) simuliert.
Die Lebensdauer des Kunstgelenkes ist von einer Vielzahl von Faktoren abhängig. Beeinflusst wird diese unter anderem durch die Verankerungstechnik, durch die verwendeten Materialen, durch die körperliche Beanspruchung und die Knochenbeschaffenheit.
Allgemein kann aus Endoprothesen-Registern geschlussfolgert werden, dass im Durchschnitt mit einer Standzeit (=Lebensdauer) des Kunstgelenkes von 10 Jahren in ca. 95-97% und von 15 Jahren in deutlich über 90% gerechnet werden kann.
Für unikondyläre Knieendoprothesen werden kürzere Lebensdauerraten berichtet.

Mit diesem Implantat wird nur eine Gelenkhälfte des Kniegelenkes (meistens die innere Gelenkhälfte) ersetzt. Die Verwendung dieses Implantates ist nur dann zu empfehlen, wenn sich der Gelenkverschleiß im Kniegelenk auch auf diese Gelenkhälfte beschränkt. In der überwiegenden Mehrzahl betrifft die Arthrose jedoch auch andere Regionen im Kniegelenk, so dass die unikondyläre Schlittenprothese nur bei wenigen Patienten (10 % der Patienten) eingesetzt werden kann. Die Verankerung der Implantate im Ober- und Unterschenkelknochen kann hierbei grundsätzlich zementiert oder aber zementfrei erfolgen.
Der entscheidende Vorteil von unikondylären Knieendoprothesen besteht in ihrer hervorragenden Funktion und der potentiell minimalinvasiven Implantationstechnik.
Allerdings wird in vielen Studien die Lebensdauer gegenüber bikondylären Knieendoprothesen als geringer berichtet.
In der überwiegenden Mehrzahl der Fälle, muss bei degenerativem Gelenkverschleiß des Kniegelenks ein Ersatz, sowohl der inneren als auch der äußeren Kniegelenkshälfte, durch die Endoprothese erfolgen. Hierbei werden regelhaft sogenannte Oberflächenersatz-prothesen angewandt. Es handelt sich hierbei um Implantat, die im Oberschenkel- und Unterschenkelknochen sowohl zementiert als auch zementfrei zur Verfügung stehen. Insbesondere die technischen Fortschritte der letzten Jahre haben es möglich gemacht, Endoprothesenmodelle zu entwickeln, die in Form und Funktion dem natürlichen Kniegelenk sehr nahe kommen. Diese Prothesenmodelle gibt es in zahlreichen Modellvarianten und Größen, so dass hier eine individuelle, patientenangepasste Versorgung des Kniegelenkes möglich ist.
Die Oberflächenersatzprothese kann in Kombination mit dem Ersatz der Kniescheibenrückfläche erfolgen. Diese ist nicht zwingend erforderlich und richtet sich nach den patientenindividuellen Gegebenheiten (Abnutzungsgrad und Deformierung der Kniescheibe).
Nur in seltenen Fällen ist bei fortgeschrittenem Kniegelenksverschleiß die endoprothetische Versorgung mit einer Oberflächenersatzprothese nicht möglich. Dann müssen sogenannte teilgekoppelte oder gekoppelte Knieprothesenimplantate eingebracht werden. Diese verankern zusätzlich noch mit einem entsprechenden Metallstab im Ober- und Unterschenkelknochen. Dadurch wird eine höhere Stabilität der Prothese erzielt. Notwendig sind solche Endoprothesenversorgungen bei Patienten mit ausgeprägter Knochenzerstörung und/oder O- bzw. X-Bein-Stellung.

Mit freundlicher Genehmigung der Fa. Smith+Nephew

In sehr seltenen Fällen kommt es zu einem Kniegelenksverschleiß, der sich ausschließlich auf das Gelenk zwischen Oberschenkelknochen und Kniescheibe reduziert. In solchen, sehr seltenen, Fällen besteht auch die Möglichkeit, dieses Gelenk isoliert, das heißt, ohne die endoprothetische Versorgung des Gelenkes zwischen Ober- und Unterschenkelknochen zu versorgen. Solche isolierten Retropatellarersatzprothesen werden in der Regel zementiert verankert und ermöglichen aber später auch noch die endoprothetische Versorgung des Kniegelenkes mit einer Oberflächenersatzprothese oder aber auch mit einem teilgekoppelten bzw. gekoppelten Implantat.

Die Knietotalendoprothetik hat zur entscheidenden Verbesserung in Bezug auf Funktion und Schmerz bei der Mehrheit der Patienten mit Gelenkverschleiß geführt. Trotz dessen ist eine beträchtliche Anzahl von Patienten mit dem Operationsergebnis nicht zufrieden und die Rate der Unzufriedenheit nach dem operativen Eingriff beträgt 11-19%, wobei hier insbesondere die Unzufriedenheit mit der Schmerzreduktion oder der funktionellen Verbesserung eine Rolle spielen.
Trotz einer Vielzahl von Implantatdesignentwicklungen zur Verbesserung von Funktion und Kinematik von Knietotalendoprothesen und der Einführung neuer OP-Techniken (minimalinvasive Implantationstechniken, Navigation, patientenspezifische Instrumente), ist das ideale Design einer Knietotalendoprothese bis jetzt nicht definiert.
Bis zum jetzigen Zeitpunkt wurde der Beweis nicht erbracht, dass diese genannten Techniken die klinischen Resultate verbessern oder zu einer erhöhten Standzeit der Knietotalendoprothesen führen. Patientenindividuelle Prothesen wurden entwickelt, um eine physiologische Rekonstruktion der Patientenanatomie zu gewährleisten. Mit diesen Techniken wird eine Möglichkeit gesehen, durch eine exaktere individuelle Achsausrichtung sowie ein physiologischeres Alignment und eine physiologische Kinematik die Ergebnisse in der Knietotalendoprothetik weiter zu verbessern und die Zufriedenheitsrate nach den Operationen zu steigern.
Die bisherigen Studienergebnisse sind ermutigend und deuten auf ein Potential der patientenindividuellen Knienendoprothesen zur weiteren Verbesserung der Ergebnisse der Knieendoprothetik hin.
Allerdings sind die bislang nachgewiesenen Verbesserungen eher klein, der Nachweis der Verlängerung der Lebensdauer ist aufgrund des relativ kurzen Einsatzes bislang nicht möglich, so dass die Standardprothese weiterhin als die Alternative der Wahl anzusehen ist.

Mit freundlicher Genehmigung der Fa. Smith+Nephew
Der Wechsel einer Knieprothese ist erforderlich, wenn die Prothese gelockert ist, mechanisch versagt oder eine Infektion besteht. Eine weitere Ursache bilden Knochenbrüche, die zur Auslockerung der Prothesen führen oder Bandverletzungen bzw. sich entwickelnde Bandinstabilitäten.
Der Vorgang, der nach Jahren zu einer Lockerung einer initial festsitzenden Prothese führt, ist nicht vollständig aufgeklärt.
Aseptische (ohne Bakterien stattfindende) Entzündungsreaktionen, die durch den Abrieb der Prothesenzwischenscheibe (des Inlays) hervorgerufen werden, wurden als ein Faktor identifiziert. Dieser Einflussfakor wurde durch Implantatweiterentwicklungen und insbesondere die Verbesserung des Kunststoffes, aus denen die Inlays gefertigt sind, stark minimiert.
Prothesenwechseloperationen gehen immer mit Knochenverlusten und in der Regel mit dem Erfordernis einer höheren Kopplung des Knieprothesenimplantats einher, weil der Bandapparat entlastet werden muss oder nicht mehr funktionstüchtig ist und damit ersetzt werden muss. Dabei wird die Bandführung durch eine mechanische Kopplung im Sinne eines Zapfen-Rinnen-Mechanismus oder einer Art Gelenkmechanismus des Impantates übernommen. Weil damit erhebliche Scherkräfte vom Implantat beim Gehen abgefangen werden müssen, ist die Verwendung von Stems/ Stielen im Knochen erforderlich, die die Kraft ableiten sollen.
Aufgrund des Knochenverlustes können Wechseloperationen von Knieendoprothesen nicht beliebig oft durchgeführt werden. Außerdem gehen Wechseloperationen mit einem erhöhten Infektionsrisiko einher und führen oft zu schlechteren funktionellen Ergebnissen als Erstoperationen.
Im Allgemeinen und in Abhängigkeit von der jeweiligen Ursache und Situation können Wechseloperationen mit gutem Ergebnis jedoch zwei- bis dreimal durchgeführt werden.
Unabhängig vom gewählten Implantat ist das künstliche Kniegelenk primär stabil, so dass Sie es sofort nach der Operation mit vollem Körpergewicht belasten können. Die Benutzung von Unterarmstützen direkt nach der Operation ist erforderlich, um das Gangbild zu unterstützen und sicherer zu gestalten. Sobald Sie nach der Operation über ein sicheres Gangbild auch auf unebenem Boden bzw. beim Treppensteigen verfügen, können Sie auf die Benutzung der Unterarmstützen ganz verzichten.
Nach der Operation kann eine ambulante Rehabilitation oder eine so genannte Anschlussheilbehandlung in einer Rehabilitationsklinik wahrgenommen werden.
In beiden Fällen beraten wir Sie ausführlich und beantragen über unseren Sozialdienst die von Ihnen gewünschte Rehabilitaionsmaßnahme. Eine Antragstellung vor der sationären Aufnahme ist nicht erforderlich.
Berufstätige Patienten können damit rechnen, dass sie nach ca. 2 - 3 Monaten wieder voll arbeitsfähig sind. Gleiches gilt für die Aufnahme von sportlichen Freizeitaktivitäten. Das Führen eines Kfz ist für viele Patienten nach ca. 6 Wochen möglich. Eine zeitliche Orientierung besteht dabei darin, dass ein Kfz nicht selbst gesteuert werden sollte, solange noch Unterarmgehstützen regelhaft benutzt werden müssen.
In Vorbereitung auf die Operation kann abgeklärt werden, welche beruflichen Tätigkeiten bzw. welcher Sport nach der Implantation eines Gelenkersatzes für Sie nicht mehr zu empfehlen ist.




